
Diabetes mellitus (DM) ist eine Gruppe von Erkrankungen, die mit einer gestörten Glukoseaufnahme einhergehen. Dadurch steigt seine Konzentration im Blut deutlich an.
Diabetes mellitus entsteht aus verschiedenen Gründen. Einige Arten von Krankheiten sind auf eine genetische Veranlagung zurückzuführen, während andere mit dem Lebensstil oder Umweltfaktoren zusammenhängen.
Die Krankheit verursacht erhebliche Schäden im Körper. Ein länger anhaltender Überschuss an Glukose (Zucker) im Blut zerstört nach und nach die Wände der Blutgefäße und kann zu Funktionsstörungen der Nieren und des Herzens sowie zum Absterben von Nervenzellen führen. Aber solche Komplikationen können verhindert werden. Das Wichtigste ist, die Behandlungsempfehlungen des Arztes zu befolgen und die Ernährung anzupassen.
Arten von Diabetes
Abhängig vom Entstehungsmechanismus der Pathologie gibt es zwei Haupttypen von Diabetes mellitus: den 1. und den 2. Typ.
Darüber hinaus gibt es noch weitere Diabetes-Typen:
- potenziell (Prädiabetes) ein Zustand, bei dem der Blutzuckerspiegel an der Obergrenze des Normalwerts liegt, diesen aber nicht überschreitet;
- insipidus ist eine Krankheit, bei der dem Körper das antidiuretische Hormon (ADH) fehlt oder die Nieren ihre Empfindlichkeit dafür verlieren. Als Folge davon treten diabetesähnliche Symptome auf – Durst, häufiges Wasserlassen, Schwäche;
- Schwangerschaft ist eine vorübergehende Erkrankung, die sich während der Schwangerschaft entwickelt und durch einen erhöhten Blutzuckerspiegel gekennzeichnet ist.
- latenter Diabetes mellitus, der sich über einen längeren Zeitraum asymptomatisch entwickelt (ähnlich dem Typ-2-Diabetes), gleichzeitig aber vom Entstehungsmechanismus her eher dem Typ-1-Diabetes (Fehlfunktion des Immunsystems) ähnelt;
- eine labile Form von Diabetes mellitus, bei der selbst eine ständige Insulintherapie grundlose Blutzuckeranstiege nicht beseitigt;
- eine Nierenerkrankung, bei der die Nieren keine Flüssigkeit mehr filtern. Dadurch kommt es zu diabetesähnlichen Symptomen: häufiger Harndrang und starkes Durstgefühl;
- postoperativer Zustand, der sich nach einer Bauchspeicheldrüsenoperation entwickelt;
- Pankreaserkrankung, die vor dem Hintergrund chronischer Erkrankungen der Bauchspeicheldrüse auftritt (z. B. chronische Pankreatitis);
- extrapankreatische Erkrankung, die vor dem Hintergrund chronischer Pathologien auftritt, aber allmählich zu einer Störung der Bauchspeicheldrüse führen kann.
Diabetes mellitus Typ 1
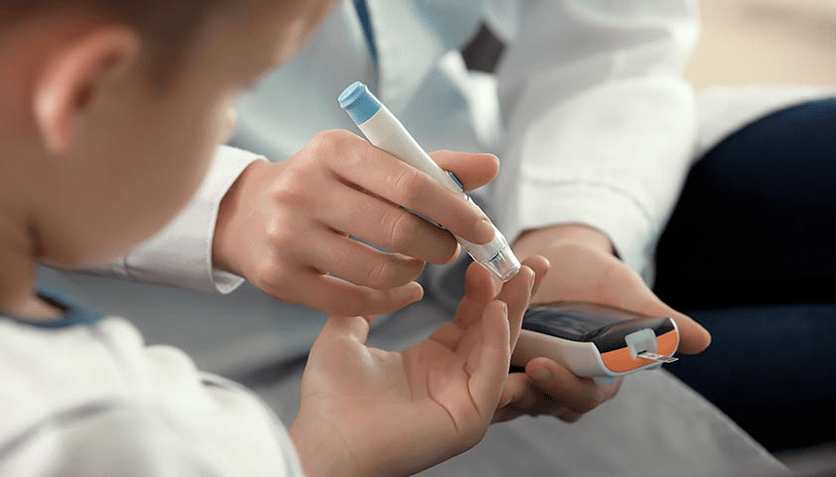
Bei dieser Art von Erkrankung zerstört die körpereigene Immunität die Zellen der Bauchspeicheldrüse, die für die Produktion von Insulin verantwortlich sind. Dadurch gelangt Insulin nicht ins Blut und transportiert keine Glukose in die Zellen. Dadurch verbleibt es in den Gefäßen und zerstört diese nach und nach.
Typ-1-Diabetes tritt am häufigsten bei Kindern und Jugendlichen auf, kann jedoch in jedem Alter auftreten
Die Symptome von Typ-1-Diabetes treten meist akut auf.
Symptome von Typ-1-Diabetes:
- starker Durst und Hunger,
- Schwäche,
- häufiges Wasserlassen,
- plötzlicher Gewichtsverlust,
- verschwommenes Sehen.
Ohne Behandlung gehen diese Symptome mit Anzeichen einer diabetischen Ketoazidose (einer der Komplikationen von Diabetes) einher: Durst, Schwäche, Lethargie, Übelkeit, Erbrechen, Bauchschmerzen, Konzentrationsschwierigkeiten. Die Person kann sogar ins Koma fallen.
Menschen mit Typ-1-Diabetes nehmen lebenslang Insulin ein.
Diabetes mellitus Typ 2

In diesem Fall produziert die Bauchspeicheldrüse ausreichend Insulin, die Zellen reagieren jedoch unempfindlich darauf, sodass sie keine Glukose aufnehmen können und deren Konzentration im Blut steigt.
Übergewicht ist ein wesentlicher Risikofaktor für die Entstehung von Typ-2-Diabetes.
Diabetes mellitus Typ 2 kann sich lange Zeit unbemerkt entwickeln, so dass Menschen nicht immer die ersten Krankheitssymptome bemerken.
Mögliche Symptome von Typ-2-Diabetes:
- häufiges Wasserlassen;
- starker Durst;
- Hunger auch nach dem Essen;
- Ermüdung;
- verschwommene Sicht;
- Wunden, die langsam heilen;
- Verdunkelung der Haut an Ellbogen und Knien;
- Kribbeln, Schmerzen oder Taubheitsgefühl in Armen und Beinen.
Risiko, an Diabetes zu erkranken
Arten von Diäten bei Diabetes
Es gibt keine spezielle Diät für Diabetes mellitus, aber Menschen mit dieser Diagnose wird oft fälschlicherweise empfohlen, eines der strengen Ernährungssysteme zu wählen, die angeblich zur Überwindung der Krankheit beitragen sollen. Streichen Sie beispielsweise Kohlenhydrate vollständig aus der Ernährung, ersetzen Sie sie durch Eiweiß, essen Sie nur Buchweizenbrei oder halten Sie an einer anderen Monodiät fest.
Keine Kohlenhydrat-Diät

Kohlenhydrate sind die Hauptenergiequelle für Zellen. Es gibt sie in drei Arten: Zucker, Stärke und Ballaststoffe. Zucker sind einfache Kohlenhydrate, darunter auch Glukose. Natürlicher Zucker kommt in Obst und Gemüse vor, künstlicher (zugesetzter) Zucker findet sich in Süßwaren, Soßen und Konserven. Stärke und Ballaststoffe sind komplexe Kohlenhydrate. Stärke kommt in Früchten, Samen und Knollen von Pflanzen vor, Ballaststoffe finden sich in Obst und Gemüse, Vollkornbrot und Nudeln.
Glukose ist ein Kohlenhydrat, das die Hauptstörungen bei Diabetes mellitus hervorruft. Aus diesem Grund glauben Befürworter einer kohlenhydratfreien Diät, dass der Verzicht auf Glukose und gleichzeitig auf alle Kohlenhydrate aus der Nahrung dazu beitragen wird, die Krankheit zu stoppen. Das ist nicht so.
Ein gesunder Kohlenhydratanteil in der Ernährung beträgt 50/55 %
Kohlenhydrate sind eine Energiequelle, deshalb sollte man sie nicht ganz aus der Ernährung streichen, und außerdem ist es ziemlich schwierig, da sie in fast allen Lebensmitteln vorkommen.
In Abwesenheit von Kohlenhydraten stellt der Körper auf die Energiegewinnung aus Fetten und Proteinen um, deren Anteil bei einer solchen Diät in der Regel durch den Verzehr von rotem Fleisch ansteigt. Und dies ist ein Risikofaktor für Herzerkrankungen und Darmkrebs.
Darüber hinaus enthalten Kohlenhydratquellen wie Obst und Gemüse sowie Hülsenfrüchte viele Nähr- und Mineralstoffe, deren Mangel sich negativ auf die Gesundheit auswirkt und Diabetes verschlimmern kann.
Proteinreiche Ernährung
Eine Protein- oder proteinreiche Diät ist eine Diät, bei der die tägliche Proteinaufnahme die Norm übersteigt (0, 8 g pro 1 kg Gewicht) und mehr als 15–16 % der Gesamtkalorienaufnahme ausmacht.
Es besteht kein Konsens darüber, dass Menschen mit Diabetes mehr Protein zu sich nehmen müssen. Allerdings erhöht sein Überschuss einige Gesundheitsrisiken.
Überschüssiges Protein in der Nahrung erhöht die Belastung der Nieren und es kann zur Bildung von Steinen in ihnen kommen. Darüber hinaus ist Protein hauptsächlich in Fleisch und Milchprodukten enthalten, sodass bei einer solchen Diät die Wahrscheinlichkeit eines Vitamin- und Mineralstoffmangels hoch ist, da Obst und Gemüse von der Ernährung ausgeschlossen werden.
Buchweizen-Diät
Bei der Buchweizendiät handelt es sich um eine Monoproduktdiät mit strengen Einschränkungen. Die Nahrung einer solchen Diät besteht zu 70 % aus Buchweizen, zu dem nach und nach andere fettarme Lebensmittel hinzugefügt werden: Gemüse, Trockenfrüchte, weißes Fleisch, Fisch.

Getreide für die Buchweizendiät wird auf besondere Weise zubereitet: Es wird nicht gekocht, sondern mit kochendem Wasser übergossen und 4–6 Stunden stehen gelassen
Der Hauptnachteil einer solchen Diät ist die begrenzte Auswahl an verzehrten Lebensmitteln. Aus diesem Grund kann es zu einem Mangel an nützlichen Vitaminen und Mineralstoffen kommen. Darüber hinaus ist die Einhaltung einer Buchweizendiät psychologisch schwierig: Es scheint, als sei nichts erlaubt. Das Risiko, auszurutschen und kalorienreiche Lebensmittel zu viel zu essen, steigt also deutlich.
Diät für Typ-1-Diabetes
Es gibt keine spezielle Diät für Menschen mit Typ-1-Diabetes, aber für Menschen mit dieser Diagnose ist es wichtig, die Menge an Kohlenhydraten zu zählen, die sie täglich zu sich nehmen, und den glykämischen Index der Lebensmittel zu berücksichtigen. Darüber hinaus sollten sie sich an das Prinzip oder die Methode eines gesunden Tellers halten.
Die Menge an Kohlenhydraten in der Ernährung eines Menschen mit Typ-1-Diabetes sollte im Durchschnitt 17 Broteinheiten pro Tag nicht überschreiten.
Die Menge an Kohlenhydraten, die ein Diabetiker normalerweise verträgt, variiert von Person zu Person und hängt vom Gewicht, der körperlichen Aktivität, dem täglichen Kalorienbedarf und der Art und Weise ab, wie der Körper Kohlenhydrate verstoffwechselt.
Die benötigte Menge an Kohlenhydraten pro Tag können Sie mit einem Ernährungsberater oder Ihrem Arzt berechnen. Nach der Umrechnung der Kohlenhydrate, die Sie zu sich nehmen, in Broteinheiten hilft Ihnen Ihr Arzt dabei, die Menge an Insulin zu bestimmen, die zur Aufnahme von Glukose benötigt wird. Mit der Zeit lernt man, dies selbst zu berechnen.
Tabelle zur Entsprechung kohlenhydrathaltiger Produkte zu Broteinheiten
| Produkt | 1 XE (ca. 15 g Kohlenhydrate) |
Weißbrot |
1 Stück |
Borodino-Brot |
1 Stück |
Buchweizen |
1 Esslöffel (trocken) |
Hafergrütze |
1 Esslöffel (trocken) |
| Kartoffel | 1 mittelgroße Knolle |
| Orange | 1 Stück |
| Erdbeere | 10 Stück |
| Apfel | 1 Stück |
| Milch | 1 Glas |
Eis aus Milch |
⅔ Portion (ohne Glas) |
Glykämischer Index
Der glykämische Index (GI) ist eine Zahl, die angibt, wie sich die von Ihnen verzehrten Lebensmittel auf Ihren Blutzuckerspiegel auswirken.
Der glykämische Index wird nicht unabhängig berechnet, er ist normalerweise auf Lebensmittelverpackungen angegeben.
Es wird angenommen, dass Lebensmittel mit niedrigem GI den Blutzuckerspiegel leicht erhöhen und langsamer abgebaut werden, sodass Sie länger satt bleiben. Lebensmittel mit hohem GI werden schneller verdaut und erhöhen auch den Blutzuckerspiegel erheblich.
Alle kohlenhydrathaltigen Produkte werden in drei Gruppen eingeteilt:
- niedriger GI (ab 55) Magermilch, Äpfel, Erdnüsse;
- mit durchschnittlichem GI (von 56 bis 69) - Spaghetti, Buchweizen, Eis;
- mit hohem GI (70 und höher) – Weißbrot, Reismilch, weißer Reis.
Für eine Person mit Diabetes ist es nützlich, den glykämischen Index von Lebensmitteln zu kennen. Auf diese Weise kann er Lebensmittel mit niedrigem GI in seine Ernährung aufnehmen und verhindert Blutzuckerspitzen. Es müssen jedoch noch andere Faktoren berücksichtigt werden.
Untersuchungen zeigen, dass die Menge der verzehrten Kohlenhydrate einen größeren Einfluss auf den Blutzuckerspiegel hat als deren Index. Einfach ausgedrückt: Man kann auch zu viel Äpfel essen, bis es zu einer Hyperglykämie kommt. Daher ist für die meisten Menschen mit Diabetes das Zählen der Kohlenhydrate das beste Mittel zur Überwachung des Blutzuckerspiegels.
Gesunde Tellermethode
Die Healthy Plate-Methode unterteilt Lebensmittel in fünf Hauptgruppen: Obst und Gemüse, langsam freisetzende Kohlenhydrate, Milchprodukte, Proteine und Fette. Sie können diese Gruppen mit einem normalen Teller kombinieren.
Obst und Gemüse sollten ein Drittel bis die Hälfte davon ausmachen. Langsame Kohlenhydrate – ein Drittel oder etwas mehr. Den restlichen Teil nehmen Milchprodukte ein, etwas mehr proteinhaltige Lebensmittel und einen kleinen Teil Fette.

Das Prinzip der gesunden Tellerernährung
So stellen Sie einen gesunden Teller zusammen:
- Schritt 1.Wir wählen einen Teller aus. Sein Durchmesser sollte der Länge der Handfläche entsprechen.
- Schritt 2.Gemüse und Obst auf einen Teller legen. Sie können in jeder Form vorliegen: frisch, gedünstet, gekocht, in Dosen. Die Portion sollte die Hälfte des Tellers oder etwas weniger einnehmen.
- Schritt 3.Den Rest des Tellers halbieren. Auf die erste Hälfte setzen wir langsame Kohlenhydrate – Getreideprodukte, Pellkartoffeln, Vollkornbrot oder Nudeln. Das restliche Viertel füllen wir mit Proteinquellen – Linsen, Bohnen, Erbsen, Fisch, Eier, mageres Fleisch.
Darüber hinaus sollten Menschen mit Typ-1-Diabetes wichtige Grundsätze einer gesunden Ernährung befolgen:
- trinke nach Durst;
- essen Sie weniger Salz – nicht mehr als einen Teelöffel (5-6 g) pro Tag;
- Begrenzen Sie den Verzehr von Transfetten (die in vielen zubereiteten und verarbeiteten Lebensmitteln enthalten sind – Fast Food, Kuchen und Gebäck);
- Reduzieren Sie den Verzehr gesättigter Fette (enthalten in süßem Gebäck, fettem Fleisch, Wurst, Butter und Schmalz).
Jeder Typ-1-Diabetiker sollte seine Ernährung mit einem Ernährungsberater besprechen, um den besten Ernährungs- und Trainingsplan für die Verwendung von Insulin zu ermitteln.
Diät bei Diabetes mellitus Typ 2
Da kohlenhydrathaltige Lebensmittel einen direkten Einfluss auf den Blutzuckerspiegel haben, ist eine kohlenhydratausgewogene Ernährung eine der Hauptrichtungen bei der Vorbeugung von Typ-2-Diabetes.
Um die Menge der aufgenommenen Kohlenhydrate nicht zu zählen, empfehlen Ärzte Menschen mit Typ-2-Diabetes, sich nach dem Prinzip eines gesunden Tellers zu ernähren (wie bei Typ-1-Diabetes). Der Schwerpunkt der Ernährung liegt auf der Erhöhung des Anteils an nicht stärkehaltigem Gemüse, Ballaststoffen und magerem Eiweiß.
Darüber hinaus ist diese Diät reich an Ballaststoffen, deren Verzehr hilft, Blutzuckerspitzen zu vermeiden und die Gewichtsabnahme zu fördern.
Ballaststoffe werden langsamer verdaut und sorgen so für ein langanhaltendes Sättigungsgefühl.
Wenn Sie sich nach der gesunden Tellermethode ernähren, sollten Sie den Teller bei jeder Mahlzeit gedanklich in drei Teile teilen. Die Hälfte sollte mit nicht stärkehaltigem Gemüse gefüllt sein – frisch oder gekocht. Das können Salat, Blumenkohl, grüne Bohnen, Tomaten sein.
Ein Viertel des Tellers sollte mit fettarmen Proteinquellen eingenommen werden: gebackener Fisch, gekochtes Fleisch, Hülsenfrüchte, Tofu. Die Proteinportion auf dem Teller sollte in Ihre Handfläche passen.
Das restliche Viertel sind komplexe Kohlenhydrate wie Vollkornbrot und Cerealien. Ihre Portion sollte faustgroß sein.
Zusätzlich können Sie eine Portion gesundes Fett hinzufügen (z. B. ein paar Avocadoscheiben) oder den Salat mit einem Löffel unraffiniertem Olivenöl würzen.
Diät bei Schwangerschaftsdiabetes
Lebensmittel wirken sich direkt auf den Blutzuckerspiegel aus, daher hilft eine gesunde, ausgewogene Ernährung bei der Bewältigung von Schwangerschaftsdiabetes und einer Schwangerschaft.
Es gibt keine einzige richtige Ernährung, die für Frauen mit Schwangerschaftsdiabetes am besten ist. Der Punkt ist, dass das, was für eine Person funktioniert, möglicherweise nicht für eine andere Person funktioniert. Es gibt jedoch mehrere gängige Diäten, die dabei helfen, die Krankheit unter Kontrolle zu bringen.
DASH-Diät (Ernährungsansätze gegen Bluthochdruck)
Die DASH (Diet to Control Hypertension) wurde für Menschen mit hohem Blutdruck entwickelt. Im Laufe der Zeit fanden Ärzte und Wissenschaftler heraus, dass eine solche Diät bei anderen Krankheiten, einschließlich Schwangerschaftsdiabetes, hilft.
So ergab eine Studie mit 52 Frauen mit Schwangerschaftsdiabetes, dass die Befolgung der DASH-Diät über 4 Wochen zu einem geringeren Bedarf an Insulinbehandlungen und weniger Kaiserschnittgeburten führte.
Gemäß der DASH-Diät sollte Ihre Ernährung Folgendes umfassen:
- natriumarme Lebensmittel (nicht mehr als 2. 300 mg Natrium pro Tag, entsprechend 1 Teelöffel Salz);
- Früchte;
- Gemüse;
- Vollkorn;
- fettarme Milchprodukte;
- mageres Fleisch und Fisch;
- Hülsenfrüchte und Nüsse;
- Pflanzenöle.
Begrenzen Sie den Verzehr oder schließen Sie ihn von der Diät aus:
- Lebensmittel mit hohem Gehalt an gesättigten Fettsäuren (rotes Fleisch, Vollmilchprodukte, Kokos- und Palmöl);
- Süßwaren, gesüßte Säfte und zuckerhaltige kohlensäurehaltige Getränke, Alkohol.
Mittelmeerküche
Die Mittelmeerdiät ist ein Ernährungsplan, der auf den Ernährungsgewohnheiten der Menschen in Frankreich, Spanien, Italien und Griechenland basiert. Es besteht aus Gemüse, Obst, Proteinquellen, Vollkornprodukten, Hülsenfrüchten, Nüssen und Samen sowie Olivenöl.
Die Mittelmeerdiät erfordert den Verzehr von mindestens fünf Portionen Obst und Gemüse pro Tag. Eine Portion besteht aus 80 Gramm frischem Obst und Gemüse oder 30 Gramm Trockenfrüchten.
Eine Portion Obst oder Gemüse ist beispielsweise ein mittelgroßer Apfel, eine halbe Tasse Gurke oder Karotte oder eine Tasse Blattgemüse.
Die Hauptquelle für ungesättigte Fettsäuren in der Mittelmeerdiät ist Olivenöl. Gesunde Fette finden sich auch in Nüssen, Samen, Oliven und Fisch (Makrele, Hering, Sardinen, Thunfisch, Lachs, Forelle).

Bei einer mediterranen Ernährung sollten Sie zweimal pro Woche Fisch essen.
Bei der Mittelmeerdiät werden einige Lebensmittel gar nicht oder nur in begrenzter Menge verzehrt. Beispielsweise sollten Sie seltener rotes und verarbeitetes Fleisch essen – höchstens zweimal pro Woche. Milchprodukte werden durch fettarme und fermentierte ersetzt, beispielsweise griechischer Joghurt oder fettarmer Käse.
Die mediterrane Ernährung verringert das Risiko, nach der Schwangerschaft an Typ-2-Diabetes zu erkranken. Diese Diät ist reich an Ballaststoffen, die langsam verdaut werden, Blutzuckerschwankungen vorbeugen und dabei helfen, ein gesundes Gewicht zu halten.
Gesunde Tellermethode
Darüber hinaus empfehlen Ärzte Frauen mit Schwangerschaftsdiabetes, wie bei anderen Diabetesarten, die Methode der gesunden Platte anzuwenden.
Die Produkte werden in fünf Hauptgruppen eingeteilt: Obst und Gemüse, langsame Kohlenhydrate, Milchprodukte, Proteine und Fette.
Mit diesen Gruppen können Sie Ihren eigenen gesunden Teller zusammenstellen. Füllen Sie die Hälfte des Tellers mit Gemüse, Kräutern und Früchten, ein Drittel mit langsamen Kohlenhydraten (zum Beispiel Müsli, Vollkornnudeln), ein Drittel mit fettarmen Proteinquellen (Fisch, weißes Fleisch, Milchprodukte), den Rest mit gesunden pflanzliche Fette.

In Geschäften können Sie Geschirr mit Trennwänden kaufen, um nicht nach Augenmaß einen gesunden Teller zusammenzustellen
Oft werden solche Teller in der Kinderabteilung verkauft
Beispiele für eine Diät bei Schwangerschaftsdiabetes nach der Gesunde-Teller-Methode
Frühstück:
- 1 Apfel,
- eine Handvoll Salat mit einem Löffel Olivenöl, ½ Gurke,
- 2 Scheiben Vollkornbrot,
- 1 gekochtes Ei,
- Joghurt ohne Zucker.
Abendessen:
- eine Portion fermentiertes Gemüse (Sauerkraut, koreanische Karotten);
- eine Handvoll brauner Reis;
- ein Stück gebackener Weißfisch;
- eine Handvoll Nüsse.
Abendessen:
- gebackene Hähnchenbrust,
- gekochte grüne Bohnen,
- grüner Salat mit Ei,
- ein paar Stücke Käse.
Diät bei Diabetes bei Kindern
Da Kinder am häufigsten an Typ-1-Diabetes leiden, müssen sie ihr Leben lang ihren Blutzuckerspiegel überwachen und Insulin spritzen.
Typischerweise ist ein typischer Schul- oder Kindertagesstätten-Speiseplan dem, was Menschen mit Diabetes befolgen sollten, sehr ähnlich. Im Speisesaal können sie alles essen, außer Produkte, die reinen Zucker enthalten: Kompott sollte beispielsweise besser durch ungesüßten Tee oder Wasser ersetzt werden.
Je nachdem, was das Kind isst, bestimmen es oder seine Eltern die erforderliche Insulindosis. In der Regel wird der Speiseplan in Kantinen eine Woche im Voraus vorbereitet, sodass Sie im Voraus wissen können, was das Kind essen wird.
Eine weitere wichtige Voraussetzung ist, dass das Kind mehrmals täglich Snacks zu sich nimmt. Dies hilft, einen starken Abfall des Blutzuckerspiegels – eine Hypoglykämie – zu vermeiden, die zur Ohnmacht führen kann.
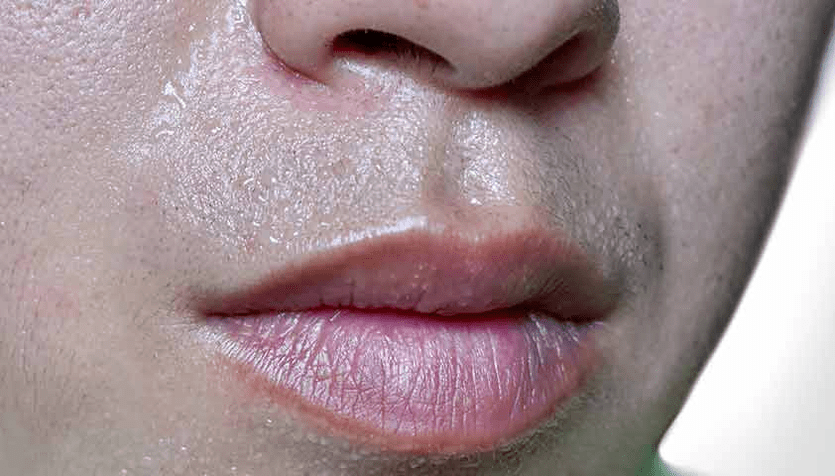
Vorboten einer Hypoglykämie sind blasse Haut, übermäßiges Schwitzen, zitternde Hände, Schwäche
Ein leichter Hypoglykämieanfall kann durch das Trinken süßer Säfte, den Verzehr einiger Würfelzucker oder die Einnahme einer Glukosetablette schnell gelindert werden. Das alles sollte das Kind bzw. der Elternteil immer griffbereit haben: in einer Aktentasche oder Tasche.
Darüber hinaus ist es wichtig, dem Lehrer oder Betreuer zu erklären, dass das Kind immer Zugang zu einem Snack haben sollte. Am besten gleichzeitig. Und vor einer Sportstunde muss er unbedingt seinen Blutzucker messen und etwas mit Kohlenhydraten essen. Dies trägt dazu bei, einen Anfall einer Hypoglykämie zu vermeiden, da der Körper durch körperliche Betätigung schneller Glukose verbrennt.
Dessertrezepte für Menschen mit Diabetes
Menschen mit Diabetes haben oft Heißhunger auf verbotene Süßigkeiten, was es ihnen schwer macht, sich gesund zu ernähren. Allerdings gibt es viele Desserts, die große Mengen an Eiweiß und Ballaststoffen enthalten und nicht zu Blutzuckerspitzen führen.
Der Kohlenhydratgehalt in allen angegebenen Rezepten überschreitet nicht 15 g oder 1 Broteinheit. Stevia kann durch jeden üblichen Zuckerersatz ersetzt werden.
Panna Cotta

Eine Portion Dessert enthält 335 kcal, 2 g Protein, 4 g Kohlenhydrate, 4 g Gesamtzucker und 0 g zugesetzten Zucker
Kochzeit: 15 Minuten.
Das Dessert sollte im Voraus zubereitet werden, da es nach dem Kochen einige Zeit zum Aushärten benötigt (mindestens 3 Stunden).
Zutaten:
- 1, 5 EL. l. trockene Gelatine
- 60 ml kaltes Wasser
- 60 ml heißes Wasser
- 2 Tassen Sahne (über 30 %)
- 2 TL. Vanillin
- Stevia nach Geschmack (ca. 4 g Pulver)
- eine Prise Salz
Vorbereitung:
- Gießen Sie die Gelatine in eine Schüssel mit kaltem Wasser und lassen Sie sie einige Minuten einwirken. Mit heißem Wasser aufgießen und gut umrühren, bis sich die Gelatine vollständig aufgelöst hat.
- Alle anderen Zutaten hinzufügen und glatt rühren.
- Gießen Sie die Mischung in Gläser und stellen Sie sie mindestens 3 Stunden lang in den Kühlschrank.
Die fertige Panna Cotta kann mit frischen Beeren dekoriert werden.
Schokoladen-Erdnussbutter-Fudge

Eine Portion Dessert enthält 76 kcal, 7 g Fett, 3 g Eiweiß, 3 g Kohlenhydrate, 1 g Gesamtzucker und 0 g zugesetzten Zucker
Kochzeit: 10 Minuten.
Zutaten:
- 200 g dunkle Schokolade (2 Standardtafeln)
- 200 g ungesüßte Erdnussbutter
- 4 TL. Stevia-Pulver
- ½ TL. Vanillin
- eine Prise Salz
Vorbereitung:
- Die Schokolade in der Mikrowelle oder im Wasserbad schmelzen.
- Alle anderen Zutaten mit geschmolzener Schokolade vermischen.
- Gießen Sie die Mischung in eine Silikon-Auflaufform. Auf Raumtemperatur abkühlen lassen. Vor dem Servieren in Stücke schneiden.
Mousse-Kürbis-Käsekuchen

Eine Portion Dessert enthält 136 kcal, 8 g Protein, 13 g Kohlenhydrate, 2 g Ballaststoffe, 8 g Gesamtzucker und 5 g zugesetzten Zucker
Kochzeit: 30 Minuten.
Zutaten:
- 150 g Kürbispüree
- 150 g fettarmer Hüttenkäse oder Ricotta
- 1, 5 EL. l. Honig oder Ahornsirup
- ½ TL. Zimt
- ½ TL. Vanillin
- eine Prise Salz
- 50 g griechischer Joghurt
- Mandelblättchen zum Garnieren
Vorbereitung:
- Kürbispüree, Hüttenkäse, Honig, Zimt, Vanille und Salz glatt rühren.
- Decken Sie den Becher mit der resultierenden Mischung mit einem Deckel oder einer Frischhaltefolie ab und stellen Sie ihn für 30 Minuten in den Kühlschrank.
- Vor dem Servieren die Mischung in Gläser verteilen und mit Joghurt und Mandelblüten garnieren.
Apfel-Zimt-Popcorn

Eine Portion Dessert enthält 154 kcal, 9 g Fett, 2 g Protein, 15 g Kohlenhydrate, 3 g Ballaststoffe, 5 g Gesamtzucker und 0 g zugesetzter Zucker
Kochzeit: 10 Minuten.
Zutaten:
- 1 EL. l. Olivenöl
- 2 EL. l. trockene Popcornkerne
- ¾ TL. Zimt
- 100 g getrocknete Äpfel
Vorbereitung:
- Öl in einer kleinen Pfanne bei mittlerer Hitze erhitzen.
- Geben Sie 1-2 Popcornkerne in die Pfanne. Sobald sie platzen, können Sie das restliche Popcorn ausschütten.
- Decken Sie die Pfanne mit einem Deckel ab und warten Sie, bis sich alle Körner öffnen. Schütteln Sie die Pfanne gelegentlich.Sorgfältig!Öffnen Sie den Deckel erst, wenn das Popcorn abgekühlt ist, da heißes Öl oder heiße Kerne Ihre Haut verbrennen können.
- Das fertige Popcorn mit Zimt und Apfelscheiben bestreuen.
Gogol-mogol

Eine Portion Dessert enthält 155 kcal, 9 g Fett, 6 g Eiweiß, 6 g Kohlenhydrate, 6 g Gesamtzucker und 0 g zugesetzten Zucker
Kochzeit: 15 Minuten.
Zutaten:
- 6 mittelgroße Eier
- 5, 5 Tassen Vollmilch
- 0, 5 Tassen Sahne (mehr als 30 %)
- Stevia nach Geschmack (ca. 4 g Pulver)
- eine Prise Zimt und Muskatnuss
Vorbereitung:
- Alle Zutaten außer der Muskatnuss in einen Mixer geben und glatt rühren.
- Die Mischung in Gläser füllen und mit Muskatnuss bestreuen.
Der fertige Eierlikör kann mit einer Zimtstange dekoriert werden.































